Como o seu sistema imunológico age contra o novo coronavírus
Médico apresenta os 3 diferentes estágios da doença em artigo
As pessoas infectadas com a COVID-19 (doença causada pelo novo coronavírus) podem ter experiências diferentes. Alguns relatam ter apenas sintomas de um resfriado leve; outros são hospitalizados, enquanto outros morrem quando seus pulmões ficam inflamados e se enchem de líquido. Como o mesmo vírus pode resultar em resultados tão diferentes?
Os cientistas ainda estão perplexos com o novo coronavírus. Porém, está ficando cada vez mais claro que o sistema imunológico desempenha um papel fundamental para definir a recuperação ou gravidade. A maioria das mortes relacionadas ao novo coronavírus se deve ao sistema imunológico enfraquecido, que tem dificuldade para fornecer a correta resposta de defesa, e não aos danos causados pelo próprio vírus. Então, o que exatamente está acontecendo no seu corpo quando você contrai o vírus e quem corre o risco de ter uma infecção mais grave?
Quando você é infectado, seu corpo lança sua defesa imunológica padrão, como faria com qualquer vírus. Isso envolve a liberação de proteínas chamadas interferons, que atuam na capacidade do vírus em se replicar no interior das células do nosso corpo. Os interferons também recrutam outras células imunológicas para atacar o vírus, a fim de impedir que ele se espalhe. Essa resposta inicial permite que o corpo controle rapidamente a infecção, embora o vírus tenha suas próprias defesas para atenuar ou escapar ao efeito do interferon.
A resposta imune está por trás de muitos dos sintomas que você experimenta quando está doente. Esses sintomas geralmente servem a dois propósitos: um é alertar o corpo de que está em curso um “ataque inimigo” – acredita-se que esse seja um dos papéis da febre, por exemplo; o outro objetivo é tentar se livrar do vírus, como expulsar as partículas microscópicas através da tosse.
“O que normalmente acontece é que há um período em que o vírus se estabelece e o corpo começa a reagir, e é isso que chamamos de sintomas leves”, diz Mandeep Mehra, médico e professor de medicina na Harvard Medical School. “Ocorre febre. Se o vírus se estabelecer no trato respiratório, você desenvolverá tosse. Se o vírus se estabelecer no trato mucoso gastrointestinal, você desenvolverá diarreia”, explica.
Esses sintomas muito diferentes surgem dependendo do local em que o vírus ocorre. O novo coronavírus ganha entrada em uma célula ao se prender a uma proteína específica chamada receptor ACE2, que fica na superfície da célula. Esses receptores são mais abundantes nos pulmões, razão pela qual a COVID-19 é considerado uma doença respiratória. No entanto, o segundo maior número de receptores ACE2 está no intestino, o que poderia explicar por que muitas pessoas com coronavírus sofrem de diarréia.
Pulmão e estômago
“Como o vírus é adquirido através de gotículas, se ele entra pela boca ou pela orofaringe, ele tem dois locais para onde pode ir a partir daí. Ele pode fazer a transição para o pulmão a partir da orofaringe quando você respira, ou se você tiver um reflexo da deglutição, ele descerá ao seu estômago “, diz Mehra.
O objetivo da defesa imune inata é conter o vírus e impedir que ele se replique muito amplamente, para que a segunda onda do sistema imunológico – a resposta adaptativa ou específica do vírus – tenha tempo suficiente para ocorrer antes que as coisas saiam do controle. A resposta imune adaptativa consiste em anticorpos específicos para vírus e células T (células do sistema imunológico, de um grupo de glóbulos brancos – leucócitos – responsáveis pela defesa do organismo) que o corpo desenvolve e são capazes de reconhecer e destruir mais rapidamente o vírus. Esses anticorpos também são os que proporcionam imunidade e protegem as pessoas de serem infectadas novamente com o vírus depois da contaminação.
Em algumas pessoas, no entanto, o vírus se replica e se espalha rapidamente antes que o sistema imunológico o controle. Uma razão pela qual isso pode acontecer é que uma grande quantidade de partículas virais infecta o corpo – e é por isso que médicos e enfermeiros, expostos a grandes quantidades do vírus várias vezes ao dia, cuidando dos pacientes, podem ter infecções mais graves, mesmo que sejam jovens e saudáveis. Quanto maior a quantidade de vírus contraído, mais difícil será o gerenciamento do sistema imunológico.
Outro motivo pelo qual o corpo pode perder o controle sobre o vírus está no próprio sistema imunológico. As populações mais vulneráveis durante a pandemia são as pessoas idosas, cujos sistemas imunológicos naturalmente começam a declinar com a idade, e as pessoas que são imunossuprimidas por causa de outra doença ou medicamento. Um sistema imunológico suprimido pode resultar em uma resposta inicial mais baixa do interferon ou em uma resposta retardada do anticorpo, permitindo que o vírus se espalhe de célula em célula relativamente desmarcada.
“Se você der uma boa resposta de anticorpos neutralizantes, poderá se recuperar; é apenas uma questão de tempo. As pessoas ficam doentes, mas depois respondem ao anticorpo, eliminam o vírus e tudo bem”, afirma Warner Greene, médico e diretor do Gladstone Center for HIV Cure Research e professor de microbiologia e imunologia da Universidade da Califórnia, em São Francisco. “Indivíduos mais velhos ou com problemas de saúde subjacentes podem ter um certo grau de imunossupressão, o que atrasa a resposta de anticorpos, e são eles que têm o curso exagerado da doença”, completa.
Pneumonia
Se o vírus for capaz de residir nos pulmões, a doença pode progredir para pneumonia à medida que mais células forem infectadas. Parte do dano é causado pelo vírus, mas uma quantidade ainda maior se deve ao próprio sistema imunológico tentando destruir e se livrar das células infectadas.
Nesse ponto, a doença ainda pode seguir duas direções: A resposta imune pode permanecer estável e recuperar o controle sobre o vírus, acabando por eliminá-lo através da atividade das células T e dos anticorpos ou o sistema imunológico pode surtar e começar a reagir exageradamente, produzindo mais e mais proteínas inflamatórias, chamadas citocinas, numa tentativa frenética de acabar com o vírus. É este segundo caminho que causa morte celular substancial nos pulmões, resultando nas infecções mais graves, síndrome respiratória aguda grave e até a morte.
“As pessoas pioram muito, ao ponto de as levarem à morte, quase sempre terão essa resposta exagerada do hospedeiro – a tempestade de citocinas”, diz Greene. “Os pulmões se enchem de líquido e não podem oxigenar. Ou eles desenvolvem sepse generalizada, não conseguem suportar a pressão sanguínea e morrem. Tudo isso é impulsionado principalmente pela resposta [imune] do hospedeiro”, explica.
Os idosos e os imunocomprometidos são particularmente vulneráveis a esse tipo de resposta. “Há uma curiosidade realmente interessante na COVID-19 – além disso, observamos com outros coronavírus, como no SARS e no MERS – que as pessoas que têm as respostas imunológicas mais reprimidas parecem desenvolver as respostas imunológicas mais aberrantes do mundo em estágios posteriores da doença ”, diz Mehra.
A maioria dos ensaios clínicos realizados até o momento envolveu o tratamento desses casos graves, o que faz sentido – você deseja dar os medicamentos potencialmente eficazes às pessoas mais doentes, podendo ajudar a salvá-las.
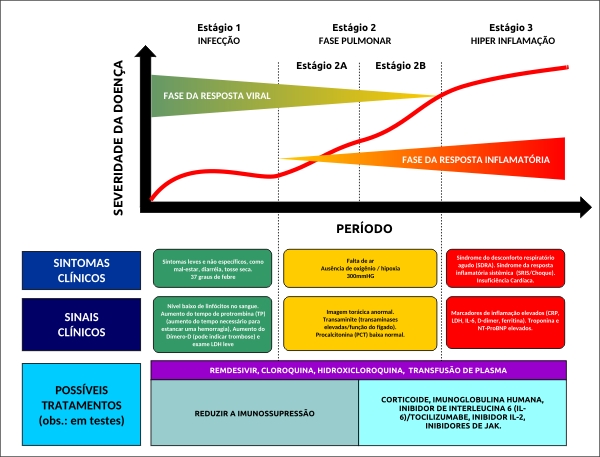
Mas Mehra, que tem um artigo publicado esta semana sobre os diferentes estágios da doença, acha que pode ser tarde demais neste momento, porque você não precisa mais reprimir a infecção, mas também moderar o próprio sistema imunológico. Ele propõe que os medicamentos antivirais sejam administrados mais cedo, quando as pessoas estão começando a ficar doentes, para ajudá-los a combater o vírus com mais eficácia e impedir que eles progridam para os estágios posteriores. Para pessoas que já estão enfrentando a tempestade de citocinas, os medicamentos supressores da imunidade em combinação com antivirais podem ser mais benéficos.
De acordo com ele, o ponto mais importante é que “existem diferentes estágios da doença e como você aplica o tratamento em cada fase da doença terá muito peso em termos de resultado para o paciente”.
ESTÁGIO 1 – Leve – Infecção inicial
Depois que o vírus infecta o corpo, para a maioria das pessoas, há um período de incubação associado a sintomas leves e não específicos, como mal-estar, febre e tosse seca. Nesse período, o SARS-CoV-2 se multiplica e se espalha pelo sistema respiratório. Como ele invade as células usando como porta de entrada a enzima humana ECA-2, abundante no sistema respiratório, no intestino delgado e em células endoteliais vasculares, surgem sintomas respiratórios e outros não específicos. O diagnóstico nessa fase é feito por PCR (material genético do vírus) ou serológico (anticorpos). O tratamento é para aliviar os sintomas, o isolamento domiciliar é obrigatório.
ESTÁGIO 2 – Moderado – Envolvimento pulmonar
O vírus continua a se multiplicar e há inflamação localizada nos pulmões. O paciente desenvolve pneumonia viral, com tosse, febre e possível hipóxia, isto é, baixa circulação de oxigênio no corpo. A pessoa manifesta falta de ar e os sintomas se agravam, como sensação de profundo cansaço, sem motivo aparente. Exames como a tomografia computadorizada mostram infiltrações ou opacidade nos pulmões. Testes de sangue indicam algumas alterações, mas a inflamação ainda não é grave. Se o oxigênio continua a baixar, a pessoa vai precisar de ventilação mecânica e poderá ser tratada também com drogas anti-inflamatórias, como corticoides.
ESTÁGIO 3 – Grave – Hiperinflamação sistêmica
Nessa fase surge inflamação generalizada. Só uma minoria dos pacientes (entre 5 e 10%) irá evoluir para essa fase, em que a inflamação se espalha pelo corpo. Isso acontece devido à resposta descontrolada do sistema imunológico à infecção. As células de defesa começam a liberar, em grande quantidade, uma série de substâncias tóxicas, mas em vez de mirar apenas no vírus e células doentes, elas afetam também células saudáveis. Nesse estágio podem ocorrer choque, falência respiratória e colapso cardiorrespiratório. Como o corpo todo entra em pane, os médicos atuam sobre o sistema imune para tentar reduzir a inflamação antes que ocorra uma falência múltipla de órgãos. O prognóstico nessa fase é ruim.
Clique aqui ou na imagem para ver o gráfico em português.
Por enquanto, sua melhor defesa contra o vírus é apoiar o sistema imunológico com boas horas de sono, exercícios físicos, redução de estresse e boa alimentação. E, o mais importante, lavar as mãos e praticar o distanciamento social, para não ser infectado.
Confira o estudo “COVID-19 Illness in Native and Immunosuppressed States: A Clinical-Therapeutic Staging Proposal”, publicado pelo médico Mandeep Mehra.